- 26 مرداد, 1401
- تیم مدیریت محتوا
- دیدگاه: 0
- بیماری های کبد, دستگاه گوارش, کبد
بیماریهای کبدی ناشی از دارو، بیماریهایی هستند که در اثر مصرف داروهای تجویز شده توسط پزشک، داروهای بدون نسخه، ویتامینها، هورمونها، گیاهان دارویی، مصرف داروهای بدون مجوز (مثل مواد مخدر) و سموم محیطی ایجاد میشوند.
کبد چیست؟
- کبد عضوی است که در سمت راست بالای شکم و پشت قفسه سینه قرار دارد.
- کبد صفرا را تولید و به روده ترشح می کند، جایی که صفرا به هضم چربی رژیم غذایی کمک می کند.
- کبد با تبدیل مواد شیمیایی مضر به مواد بی ضرر به تصفیه خون کمک می کند. منبع این مواد شیمیایی مضر میتواند خارج از بدن (به عنوان مثال، داروها یا الکل) یا در داخل بدن (به عنوان مثال، آمونیاک، که از تجزیه پروتئین ها تولید می شود، یا بیلی روبین، که از شکستن هموگلوبین تولید می شود) باشد.
- کبد مواد شیمیایی را از خون خارج می کند (معمولاً آنها را به مواد شیمیایی بی ضرر تبدیل می کند) و سپس آنها را برای دفع در مدفوع به صفرا ترشح می کند یا دوباره آنها را به خون ترشح می کند و در پایان توسط کلیه ها خارج شده و از طریق ادرار دفع می شوند.
- کبد مواد مهم زیادی تولید می کند، به ویژه پروتئین هایی که برای سلامتی لازم هستند. به عنوان مثال، پروتئین هایی مانند آلبومین (پروتئینی که مولکول های دیگر را از طریق جریان خون حمل می کند) و همچنین پروتئین هایی که باعث لخته شدن خون می شوند را تولید می کند.
هنگامی که داروها به کبد آسیب می رسانند و عملکرد طبیعی آن را مختل می کنند، علائم، نشانه ها و آزمایشهای خون عملکرد غیرطبیعی کبد را نشان می دهند. بیماری های کبدی ناشی از دارو مشابه بیماری های کبدی که توسط عوامل دیگری مانند ویروس ها و بیماری های ایمونولوژیک ایجاد می شود، هستند.
به عنوان مثال، هپاتیت ناشی از دارو (التهاب سلول های کبدی) مشابه هپاتیت ویروسی است. هر دو بیماری می توانند باعث افزایش سطح آنزیم هایی شوند که از کبد آسیب دیده ترشح شده و به خون نشت می کنند و همچنین باعث بی اشتهایی، خستگی و حالت تهوع شوند.
کلستاز ناشی از دارو (تداخل در جریان صفرا که در اثر آسیب مجاری صفراوی ایجاد می شود) می تواند مشابه کلستاز بیماری خودایمنی کبد (مانند سیروز صفراوی اولیه باشد) و می تواند منجر به افزایش سطح بیلی روبین خون شود.
علائم و نشانه های بیماری کبد چیست؟
بیماران مبتلا به بیماری خفیف کبدی ممکن است علائم یا نشانه های کمی داشته باشند یا هیچ علامتی نداشته باشند. افراد مبتلا به بیماریهای مزمن علائم و نشانههایی را بروز میدهند که ممکن است غیر اختصاصی یا اختصاصی باشند.
علائم غیر اختصاصی (علائمی که در سایر اختلالات نیز دیده می شود) عبارتند از:
- خستگی
- ضعف
- درد مبهم شکم
- از دست دادن اشتها
علائم و نشانه هایی که مختص بیماری های کبد هستند، عبارتند از:
- زردی پوست (یرقان) به دلیل تجمع بیلی روبین در خون
- خارش همراه با بیماری کبد
- کبودی به دلیل کاهش تولید فاکتورهای انعقاد خون توسط کبد بیمار
بیماری شدید و پیشرفته کبدی همراه با سیروز می تواند علائم و نشانه های مرتبط با سیروز را ایجاد کند.
این علائم شامل موارد زیر است:
- تجمع مایع در پاها (ادم) و شکم (آسیت، به دلیل افزایش فشار در عروقی که به کبد می رود)
- سردرگمی ذهنی یا کما (از آنسفالوپاتی کبدی به دلیل افزایش آمونیاک)
- نارسایی کلیه
- آسیب پذیری در برابر عفونت های باکتریایی
- خونریزی گوارشی، واریس (بزرگ شدن عروق خونی در مری یا معده)
پیشنهاد مطالعه کلینیک تخصصی نوین فارابی: سرطان معده چیست؟
چگونه داروها باعث بیماری کبد می شوند؟
داروها می توانند از راه های مختلفی باعث بیماری کبد شوند. برخی از داروها به طور مستقیم به کبد آسیب می رسانند. برخی دیگر توسط کبد به مواد شیمیایی تبدیل می شوند که می توانند به طور مستقیم یا غیر مستقیم به کبد آسیب وارد کنند.
سه نوع سمیت کبدی وجود دارد:
- سمیت وابسته به دوز
داروهایی که باعث مسمومیت وابسته به دوز می شوند، در صورت مصرف کافی دارو می توانند باعث بیماری کبدی در اکثر افراد شوند. مهمترین مثال سمیت وابسته به دوز مصرف بیش از حد استامینوفن (تیلنول) است که در ادامه مورد بحث قرار خواهد گرفت.
- سمیت خاص
داروهایی که باعث مسمومیت خاص میشوند، تنها در تعداد معدودی از بیمارانی که ژنهای خاصی را به ارث بردهاند که تبدیل شیمیایی آن داروی خاص را کنترل میکنند، بیماری ایجاد میکنند و باعث تجمع دارو یا محصولات آنها (متابولیتها) میشوند که برای کبد مضر هستند.
این سمیتهای ارثی خاص معمولاً نادر هستند و بسته به دارو در کمتر از یک تا ۱۰ نفر از هر ۱۰۰۰۰۰ بیمار مصرف کننده آن دارو رخ می دهد. با این حال، با برخی از داروها شیوع سمیت بسیار بالاتر است. اگرچه خطر ابتلا به بیماری کبدی خاص ناشی از دارو کم است، اما بیماری کبدی خاص شایع ترین شکل بیماری کبدی ناشی از دارو است زیرا ده ها میلیون بیمار از دارو استفاده می کنند و بسیاری از آنها از چندین دارو استفاده می کنند.
تشخیص سمیت دارویی خاص در آزمایشهای بالینی اولیه که معمولاً حداکثر چند هزار بیمار را شامل میشوند، دشوار است. سمیت خاص تنها زمانی ظاهر می شود که میلیون ها بیمار پس از تایید دارو توسط FDA شروع به دریافت دارو کنند.
- حساسیت دارویی
آلرژی دارویی نیز ممکن است باعث بیماری کبدی شود. در آلرژی دارویی، التهاب کبدی و آسیب به کبد زمانی رخ می دهد که سیستم ایمنی بدن با آنتی بادی ها و سلول های ایمنی به داروها حمله می کند.
پیشنهاد مطالعه کلینیک تخصصی نوین فارابی: طحال بزرگ شده یا اسپلنومگالی
داروها باعث چه نوع بیماری های کبدی می شوند؟
داروها و مواد شیمیایی می توانند طیف وسیعی از آسیب های کبدی را ایجاد کنند مانند موارد زیر:
- افزایش خفیف سطح خون آنزیم های کبدی بدون علائم بیماری کبدی
- هپاتیت (التهاب سلول های کبدی)
- نکروز (مرگ سلول های کبدی) که اغلب به دلیل هپاتیت شدیدتر ایجاد می شود
- کلستاز (کاهش ترشح یا جریان صفرا)
- استئاتوز (انباشته شدن چربی در کبد)
- سیروز (اسکار پیشرفته کبد) در نتیجه هپاتیت مزمن، کلستاز یا کبد چرب
- بیماری مختلط، به عنوان مثال، هم هپاتیت و هم نکروز سلول های کبد، هپاتیت و تجمع چربی، یا کلستاز و هپاتیت.
- هپاتیت فولمینانت با نارسایی شدید کبدی تهدید کننده زندگی
- لخته شدن خون در وریدهای کبد
- افزایش سطح آنزیم های کبدی در خون
بسیاری از داروها باعث افزایش خفیف سطح آنزیم های کبدی در خون بدون علائم یا نشانه های هپاتیت میشوند. AST، ALT و آلکالین فسفاتاز آنزیم هایی هستند که به طور معمول در سلول های کبد و مجاری صفراوی قرار دارند. برخی از داروها می توانند باعث نشت این آنزیم ها از سلول ها به داخل خون شوند و در نتیجه سطح خونی آنزیم ها را افزایش دهند.
نمونههایی از داروهایی که بیشتر باعث افزایش آنزیمهای کبدی در خون میشوند عبارتند از:
- استاتینها (مورد استفاده در درمان سطوح بالای کلسترول خون)
- برخی آنتیبیوتیکها
- برخی داروهای ضد افسردگی (مورد استفاده در درمان افسردگی)
- و برخی از داروهای مورد استفاده برای درمان دیابت، تاکرین، آسپرین و کینیدین.
از آنجایی که این بیماران معمولاً هیچ علامت یا نشانه ای را تجربه نمی کنند، افزایش آنزیم های کبدی معمولاً زمانی کشف می شود که آزمایش خون به عنوان بخشی از معاینه فیزیکی سالانه، به عنوان غربالگری قبل از عمل، یا به عنوان بخشی از نظارت دوره ای برای سمیت دارو انجام شود.
به طور معمول، این سطوح غیرطبیعی در مدت کوتاهی پس از قطع دارو طبیعی میشوند و معمولاً آسیب طولانی مدت کبدی وجود ندارد. در برخی داروها، سطوح پایین آنزیم های کبدی رایج است و به نظر نمی رسد با بیماری مهم کبدی مرتبط باشد و بیمار ممکن است به مصرف دارو ادامه دهد.
- هپاتیت حاد و مزمن
برخی داروها می توانند باعث هپاتیت حاد و مزمن (التهاب سلول های کبدی) شوند که می تواند منجر به نکروز (مرگ) سلول ها شود. هپاتیت حاد ناشی از دارو به هپاتیتی گفته می شود که کمتر از ۳ ماه طول بکشد، در حالی که هپاتیت مزمن بیش از ۳ ماه طول میکشد. هپاتیت حاد ناشی از دارو بسیار شایع تر از هپاتیت مزمن ناشی از دارو است.
علائم معمول هپاتیت ناشی از دارو عبارتند از:
- از دست دادن اشته
- حالت تهوع
- استفراغ
- تب
- ضعف
- خستگی
- درد شکم
در موارد جدیتر، بیماران ممکن است دچار ادرار تیره، تب، مدفوع روشن و زردی (ظاهری زرد در پوست و قسمت سفید چشمها) شوند. بیماران مبتلا به هپاتیت معمولا دارای سطوح بالای AST، ALT و بیلی روبین در خون هستند.
هپاتیت حاد و مزمن معمولاً پس از قطع دارو برطرف می شود، اما گاهی اوقات هپاتیت حاد می تواند به قدری شدید باشد که باعث نارسایی حاد کبدی شود و هپاتیت مزمن در موارد نادر می تواند منجر به آسیب دائمی کبد و سیروز شود.
نمونه هایی از داروهایی که می توانند باعث هپاتیت حاد شوند عبارتند از:
- استامینوفن (تیلنول)
- فنی توئین (دیلانتین)
- آسپرین
- ایزونیاز
- دیکلوفناک
- آموکسی سیلین
- کلاوولانیک اسید
نمونه هایی از داروهایی که می توانند باعث هپاتیت مزمن شوند عبارتند از:
- مینوسیکلین (مینوسین)
- نیتروفورانتوئین (فورادانتین، ماکرودانتین)
- فنی توئین (دیلانتین)
- پروپیل تیوراسیل
- فنوفیبرات (تریکور)
- مت آمفتامین (اکستازی)
- نارسایی حاد کبد
به ندرت، داروها باعث نارسایی حاد کبدی (هپاتیت فولمینانت) می شوند. این بیماران با علائم هپاتیت حاد و مشکلات اضافی گیجی یا کما (آنسفالوپاتی) و کبودی یا خونریزی (انعقاد خون) به شدت بیمار هستند. در واقع، ۴۰ تا ۷۰ درصد از افراد مبتلا به هپاتیت برق آسا، بسته به علت بیماری می میرند. در آمریکا، استامینوفن (تیلنول) شایع ترین علت نارسایی حاد کبد است.
- کلستاز
کلستاز وضعیتی است که در آن ترشح و یا جریان صفرا کاهش می یابد. بیلی روبین و اسیدهای صفراوی که معمولاً توسط کبد به صفرا ترشح می شوند و از طریق روده از بدن دفع می شوند، به ترتیب در بدن جمع می شوند که منجر به زردی و خارش می شود.
داروهایی که باعث کلستاز می شوند معمولاً با ترشح صفرا در سلول های کبدی بدون ایجاد هپاتیت یا نکروز سلولی کبد (مرگ) تداخل می کنند. بیماران مبتلا به کلستاز ناشی از دارو معمولاً سطح بیلی روبین خونشان بالا است اما سطوح AST و ALT طبیعی یا خفیف افزایش یافته است.
سطح خون آلکالین فسفات (آنزیمی که توسط مجاری صفراوی ساخته می شود) افزایش می یابد زیرا سلول های مجاری صفراوی نیز ناکارآمد هستند و آنزیم را نشت می کنند. گذشته از خارش و یرقان، بیماران معمولاً به اندازه بیماران مبتلا به هپاتیت حاد بیمار نیستند.
نمونه هایی از داروهایی که گزارش شده است باعث ایجاد کلستاز می شوند عبارتند از:
- اریترومایسین
- کلرپرومازین
- سولفامتوکسازول و تری متوپریم
- آمی تریپتیلین
- کاربامازپین (آمپیسیل؛ پلی سیلین؛ پرینسیپن)
- آمپی سیلین/کلاوولانیک اسید (آگمنتین)
- ریفامپین (ریفادین)
- استرادیول (استراس؛ کلیمارا؛ استرادرم؛ منوستار)
- کاپتوپریل (کاپوتن)
- قرص های ضد بارداری (داروهای ضد بارداری خوراکی)
- استروئیدهای آنابولیک
- ناپروکسن
- آمیودارون (کوردارون)
- هالوپریدول (هالدول)
- ایمی پرامین (توفرانیل)
- تتراسایکلین (آکرومایسین)
- فنی توئین (دیلانتین).
اکثر بیماران مبتلا به کلستاز ناشی از دارو ظرف چند هفته پس از قطع دارو به طور کامل بهبود می یابند، اما در برخی بیماران، زردی، خارش و آزمایشات کبدی غیرطبیعی می تواند ماه ها پس از قطع دارو ادامه یابد. یک بیمار گاه به گاه ممکن است به بیماری مزمن کبدی و نارسایی کبدی مبتلا شود. زردی و کلستاز ناشی از دارو که بیش از ۳ ماه طول بکشد، کلستاز مزمن نامیده می شود.
- استئاتوز (کبد چرب)
شایع ترین علل تجمع چربی در کبد اعتیاد به الکل و بیماری کبد چرب غیر الکلی (NAFLD) مرتبط با چاقی و دیابت است. داروها ممکن است باعث کبد چرب یا بدون هپاتیت مرتبط شوند. بیماران مبتلا به کبد چرب ناشی از دارو ممکن است فقط علائم کمی داشته باشند یا هیچ علائمی نداشته باشند. آنها معمولاً دارای افزایش خفیف تا متوسط در سطوح ALT و AST خونی هستند و همچنین ممکن است کبد بزرگی ایجاد کنند. در موارد شدید، کبد چرب ناشی از دارو می تواند منجر به سیروز و نارسایی کبد شود.
داروهایی که باعث کبد چرب می شوند عبارتند از:
- متوترکسات (روماترکس)
- گریزئوفولوین (گریفولوین V)
- تاموکسیفن (نولوادکس)
- استروئیدها
- والپروات
- آمیودارون (کوردارون)
در شرایط خاص، کبد چرب به تنهایی می تواند تهدید کننده زندگی باشد. به عنوان مثال، سندرم ری یک بیماری نادر کبدی است که می تواند باعث کبد چرب، نارسایی کبد و کما شود. اعتقاد بر این است که در کودکان و نوجوانان مبتلا به آنفولانزا هنگام مصرف آسپرین رخ می دهد. مثال دیگری از کبد چرب جدی ناشی از دوزهای بالای تتراسایکلین یا آمیودارون داخل وریدی است. برخی از گیاهان دارویی به عنوان مثال، گیاه چینی جین بو هوان که به عنوان مسکن استفاده می شود نیز می توانند باعث کبد چرب جدی شوند.
- سیروز
بیماری های مزمن کبدی مانند هپاتیت، کبد چرب یا کلستاز می توانند منجر به نکروز (مرگ) سلول های کبدی شوند. رایج ترین نمونه سیروز ناشی از دارو سیروز الکلی است. نمونه هایی از داروهایی که می توانند باعث بیماری های مزمن کبدی و سیروز شوند عبارتند از:
- متوترکسات (روماترکس)
- آمیودارون (کوردارون)
- متیل دوپا (آلدومت)
- ترومبوز ورید کبدی
به طور معمول، خون روده ها از طریق سیاهرگ باب به کبد می رسد و خونی که از کبد به سمت قلب خارج میشود از طریق سیاهرگ های کبدی به داخل سیاهرگ تحتانی (ورید بزرگی که به قلب تخلیه می شود) منتقل می شود.
برخی داروها می توانند باعث تشکیل لخته های خون (ترومبوز) در وریدهای کبدی و ورید اجوف تحتانی شوند. ترومبوز ورید کبدی و ورید اجوف تحتانی می تواند منجر به بزرگ شدن کبد، درد شکم، جمع شدن مایع در شکم (آسیت) و نارسایی کبد شود. این سندرم سندرم بود کیاری نامیده می شود.
مهم ترین داروهایی که باعث ایجاد سندرم بود کیاری می شوند، قرص های ضد بارداری (داروهای ضد بارداری خوراکی) هستند. قرصهای ضدبارداری همچنین میتوانند باعث ایجاد یک بیماری مرتبط به نام بیماری انسداد وریدی شوند که در آن خون تنها در کوچکترین سیاهرگهای کبدی لخته میشود. آلکالوئیدهای پیرولیزیدین موجود در گیاهان خاص (مثلاً گل گاوزبان، کامفری) نیز می توانند باعث بیماری انسداد وریدی شوند.
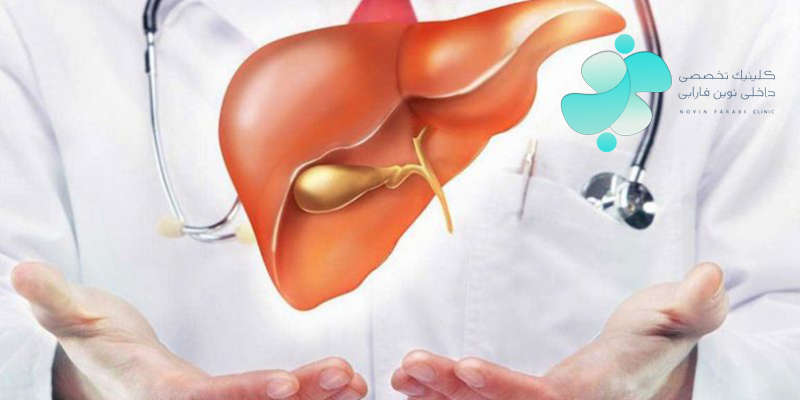
چگونه پزشک بیماری کبدی ناشی از دارو را تشخیص می دهد؟
تشخیص بیماری های کبدی ناشی از دارو اغلب دشوار است. بیماران ممکن است علائم بیماری کبدی نداشته باشند یا فقط علائم خفیف و غیر اختصاصی داشته باشند. بیماران ممکن است چندین دارو مصرف کنند که در این شرایط شناسایی داروی عامل بیماری دشوار است. همچنین ممکن است افراد بیمار دیگر نشانه های بالقوه بیماری های کبدی مانند بیماری کبد چرب غیر الکلی و اعتیاد به الکل را نشان دهند.
تشخیص بیماری کبد بر اساس علائم بیمار (مانند از دست دادن اشتها، حالت تهوع، خستگی، خارش و ادرار تیره)، یافته های حاصل معاینه فیزیکی (مانند یرقان، بزرگی کبد) و تست های آزمایشگاهی غیر طبیعی (مانند سطح خون آنزیم های کبدی یا بیلی روبین و زمان لخته شدن خون) انجام می شود. اگر بیمار علائم، نشانهها و آزمایشهای کبدی غیرطبیعی داشته باشد، پزشکان سعی میکنند با انجام موارد زیر تصمیم بگیرند که آیا دارو ها باعث بیماری کبدی میشوند یا خیر:
- گرفتن سابقه دقیق مصرف الکل برای حذف بیماری کبدی الکلی.
- انجام آزمایش خون برای رد هپاتیت B و هپاتیت C و برای حذف بیماری های مزمن کبدی مانند هپاتیت خودایمنی و سیروز صفراوی اولیه.
- انجام سونوگرافی شکم یا سی تی اسکن کبد برای حذف بیماری کیسه صفرا و تومورهای کبد.
- گرفتن تاریخچه دقیق مصرف به ویژه شروع اخیر داروهایی که معمولاً با بیماری کبد مرتبط هستند.
روش های درمان بیماری کبدی ناشی از دارو
مهم ترین درمان بیماری کبدی ناشی از دارو، قطع مصرف دارویی است که باعث بیماری کبدی می شود. در اکثر بیماران، علائم و نشانه های بیماری کبد برطرف می شود و آزمایش خون طبیعی می شود و آسیب طولانی مدت کبدی ایجاد نمی شود. با این حال استثناهایی وجود دارد.
به عنوان مثال، مصرف بیش از حد Tylenol با N- استیل سیستئین خوراکی برای جلوگیری از نکروز و نارسایی شدید کبد پیشنهاد می شود. پیوند کبد ممکن است برای برخی از بیماران مبتلا به نارسایی حاد کبد ضروری باشد. برخی از داروها همچنین می توانند باعث آسیب غیرقابل برگشت کبد و سیروز شوند.
شما می توانید برای کسب اطلاعات بیشتر و مشاوره با ما در ارتباط باشید.

